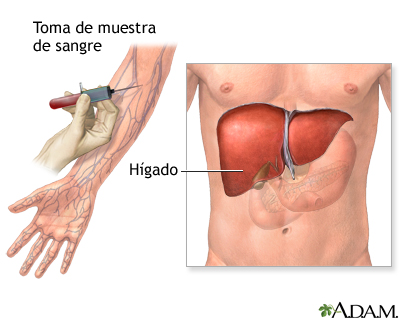
Pruebas de Función Hepática
El hígado ayuda al cuerpo a digerir los alimentos, almacenar energía y eliminar toxinas. Las pruebas de función hepática son análisis de sangre que chequean cómo está funcionando su hígado. Buscan por daños en el hígado y pueden ayudar a diagnosticar enfermedades como la hepatitis y la cirrosis. Usted puede someterse a pruebas de función hepática como parte de un chequeo regular o si tiene síntomas de enfermedades del hígado. Los médicos también las usan para controlar algunas enfermedades del hígado, tratamientos y posibles efectos secundarios de los medicamentos.
Las pruebas de función hepática miden ciertas proteínas, enzimas, y sustancias, incluyendo:
- La albúmina; proteína que produce el hígado.
- La proteína total.
- Las enzimas que se encuentran en el hígado; incluyendo la alanina aminotransferasa, aspartato aminotransferasa, fosfatasa alcalina y gamma-glutamil transpeptidasa.
- La bilirrubina; una sustancia de color amarillo que es parte de la bilis, se forma cuando los glóbulos rojos se descomponen. El exceso de bilirrubina en la sangre puede causar ictericia.
- El tiempo de protrombina; mide el tiempo que tarda en coagular la sangre, el hígado produce la protrombina.
La elevación de sus valores normales nos indica que existe una lesión del hígado (aunque también pueden alterarse en procesos no hepáticos). Dicha alteración ocurre, en la mayoría de los pacientes, en una de las siguientes formas:
Hiperbilirrubinemia
La hiperbilirrubinemia consiste en un aumento de la concentración de bilirrubina en sangre, que puede o no acompañarse de otras alteraciones de las pruebas de función hepática según el proceso en cuestión; cuando es de suficiente intensidad da lugar a una coloración amarillenta de la piel y las mucosas denominada “ictericia”. La bilirrubina es un producto de desecho (concretamente, procede de la degradación de los glóbulos rojos, degradación de la cual surge en primera instancia la bilirrubina indirecta “o “no conjugada”) que el hígado se encarga de eliminar por la bilis al intestino. Para ello, el hígado somete la bilirrubina a los procesos de conjugación (en el que se obtiene la bilirrubina “directa” o “conjugada”) y excreción (proceso por el que la bilirrubina “conjugada” pasa a la bilis) y, a continuación, la bilis recorre una serie de conductos denominados “vía biliar” que se encargan de conducirla al intestino. El aumento de bilirrubina en sangre puede deberse a un exceso de producción de la misma que sobrepasa la capacidad de eliminación del hígado, a un fallo en los procesos hepáticos de conjugación y/o excreción o a algún problema que impida la llegada de bilis al intestino. La producción de bilirrubina se ve incrementada en todos aquellos procesos que cursan con un aumento de la destrucción de glóbulos rojos, como la hemólisis entre otras entidades. El fallo en los procesos de conjugación o excreción puede darse de forma aislada en los síndromes congénitos de Gilbert y Crigler-Najjar (conjugación) y de Dubin-Johnson y Rotor (excreción), o bien como parte de un problema hepático mucho más amplio, por ejemplo dentro de una hepatitis aguda o en el curso de una cirrosis. Por último, la obstrucción al flujo de la bilis que impide su eliminación al intestino se produce en trastornos como la cirrosis biliar primaria, los tumores de la cabeza de páncreas, la presencia de cálculos en la vía biliar, etc.
Patrón de citolisis
En este caso se produce un aumento en sangre de las transaminasas principalmente: AST y ALT. La aspartato aminotransferasa (AST o GOT) y la alanina aminotransferasa (ALT o GPT) son enzimas cuya función es transferir moléculas llamadas “grupos amino”. La destrucción de las células que contienen transaminasas provoca la liberación a la sangre de estas enzimas, por lo que la elevación de su concentración en sangre traduce una lesión de aquellos tejidos en los que se encuentran: en ello reside su utilidad. Mientras que la AST se encuentra dentro de las células de diversos órganos y tejidos como el hígado, el riñón, el músculo-esquelético y cardiaco, el páncreas o el cerebro, la ALT se localiza predominantemente (aunque no únicamente) en el hígado. Así, y dado que la ALT se encuentra predominantemente en el hígado, un aumento importante (≥ 1.000 UI/L) de ALT (que normalmente se acompañará de un aumento también importante de AST, constituyendo un patrón de citolisis) procederá casi siempre del hígado, indicando destrucción de las células hepáticas; lo que es característico de procesos como la hepatitis vírica aguda, la hepatitis isquémica aguda o la hepatitis tóxica. Los aumentos moderados de transaminasas, en cambio, pueden obedecer tanto a enfermedades hepáticas (hepatitis alcohólica aguda, en la que característicamente la AST suele elevarse más que la ALT, hepatitis vírica crónica, esteatosis hepática, etc.) como extrahepáticas (hipertiroidismo, enfermedad celiaca, insuficiencia suprarrenal, etc.).
Patrón de colestasis
El patrón de colestasis se caracteriza por un aumento de la fosfatasa alcalina (FA) y de la gamma-glutamil transpeptidasa (GGT) (que por ello se denominan “enzimas de colestasis”) con o sin un aumento asociado de bilirrubina. La FA y la GGT son dos enzimas presentes en numerosos tejidos, cuya función es, respectivamente, romper determinados enlaces entre moléculas y transferir “grupos gamma-glutamil”. La causa del patrón de colestasis es el impedimento para la llegada de bilis desde las células hepáticas hasta el intestino, ya sea por incapacidad para su formación o por obstrucción a su flujo. Son ejemplos de patologías causantes de colestasis el consumo de determinados fármacos (esteroides anabolizantes, amoxicilina-clavulánico, clorpromazina, etc.), las infecciones bacterianas severas, procesos que obstruyen la vía biliar principal (como la presencia de cálculos o los tumores del páncreas), o patologías que cursan con obstrucción y destrucción de los pequeños conductos biliares del hígado, como la infiltración tumoral del hígado, la amiloidosis, la cirrosis biliar primaria, etc. No hay que olvidar, no obstante, que tanto la FA como la GGT no sólo se encuentran en el hígado, sino que tienen diversas fuentes de procedencia, por lo que su aumento no es siempre de origen hepático. Así, por ejemplo, en adolescentes en crecimiento es típico un aumento de FA de origen óseo y en embarazadas un aumento de FA de origen placentario; del mismo modo, la GGT puede elevarse en numerosas patologías extrahepáticas como la diabetes mellitus, el infarto agudo de miocardio o la insuficiencia renal crónica, así como en personas que beben alcohol o toman antiepilépticos u otros fármacos.
Bibliografía
- Pruebas y exámenes de función hepática: MedlinePlus. https://medlineplus.gov/spanish/liverfunctiontests.html
- Busto Bea, V.; Herrero Quirós, C. (2015). Pruebas de función hepática: B, AST, ALT, FA, GGT. Revista Española de Enfermedades Digestivas: Información al paciente. http://scielo.isciii.es/pdf/diges/v107n10/infopaciente.pdf


La medicina herbal dr itua es poderosa y genuina, solía usar aceite de melisa y hierbas curativas de lavanda, pero el resultado seguía siendo el mismo. el herpes realmente se ha ido. comuníquese con él si está interesado en su medicina a base de hierbas. dr itua también puede curar lo siguiente... vih... herpes,,,, hhepatitis... cáncer... hechizo de amor... drituaherbalcenter@gmail.com o número de whatsapp en +2348149277967
ResponderBorrar